作者:郝彦明1 王洪震1 雷小宝1 张盼盼1 陆荣柱1 方玲娜1 徐又佳2 李翀1
单位:
1、昆山市第一人民医院骨科
2、苏州大学附属第二医院骨科
摘要:目的 调查江苏昆山地区骨量减低的患病率及发病趋势,提高骨量减低认知度,为预防骨质疏松提供依据。方法 随机抽取2015年1月至2016年12月来昆山市第一人民医院检测骨密度(bone mineral density,BMD)的1 551例20~80岁人员,采用双能X线吸收测量仪(DEXA)测量腰椎及左侧股骨BMD,并记录检测人员的体质量指数(body mass index,BMI)。结果 1 551例受检人群中,男性924例,女性627例。男性人群中,股骨颈BMD随着年龄递增呈现下降趋势(P<0.05);女性腰椎和股骨颈BMD在50岁之后均急剧下降,51~70岁组下降趋势最为明显(P<0.05)。受检人员中腰椎骨量减低165例,患病率为10.64%;骨质疏松23例,患病率为1.48%;股骨颈骨量减低患病率为14.44%,骨质疏松患病率为0.39%。进一步分析显示,和≤50岁人群相比,女性51~70岁和≥71岁年龄段骨量减低和骨质疏松患病率增加极为显著(P<0.001)。结论 昆山地区中老年患者存在较高骨量减低患病率,需进一步分析并预防治疗。
关键词:骨密度;骨量减低;骨质疏松
骨质疏松症是一种以低骨量和骨组织微结构破坏为特征,骨骼脆性增加和易发生骨折为特点的全身性疾病,骨质疏松的发病率在慢性病中已跃居第7位,并且一旦出现髋部骨折,24%的患者会在一年内死亡,而50%会终生残疾,骨质疏松症已成为当今社会的一个严重的公共健康问题。骨量减低是指骨密度(bone mineral density,BMD)有所降低,但是尚未达到骨质疏松的程度,如果在该阶段不加以干预,会进一步发展为骨质疏松,面临骨折风险的状态。WHO发布的诊断标准:BMD T值低于同性别、同种族正常成人1~2.5个标准差为骨量减低(低骨量)。表现为腰酸、背痛、乏力,但低骨量发病较为隐蔽,多数患者缺乏典型的临床症状,往往在BMD检查时才发现,极其容易在“沉默状态下”发展为骨质疏松,所以不能仅仅治疗骨质疏松,更应该关注骨量减少,提高对骨量减低的认知度,早期干预治疗避免发展为骨质疏松。本文通过对昆山地区1551例人群的调查,分析骨量减低的患病率,为早期干预提供依据。采取随机整群抽样的方法,抽取2015年1月至2016年12月来昆山市第一人民医院测BMD的1 551例年龄20~80岁人员。排除标准:(1)急性失血,急性感染;(2)并发慢性肝病、慢性肾病、类风湿关节炎、内分泌疾病、肿瘤疾病、血液系统疾病;(3)长期服用双膦酸盐、降钙素、雌激素、类固醇激素等影响骨代谢的药物;(4)继发性骨质疏松患者。所有受检对象均测量身高、体重,计算体质量指数(body mass index,BMI),记录年龄;采用美国Lunar公司DPX-NP双能X线骨密度仪进行BMD检测,测定部位为股骨颈和腰椎;BMI,认知度统计,按世界卫生组织(WHO)推荐的骨质疏松诊断标准,即腰椎、股骨颈或总髋部BMD T值最低值作为诊断标准,参照中华医学会骨质疏松和骨矿盐疾病分会制定的2011年原发性骨质疏松症诊治指南提出的“基于骨密度测定的诊断标准”,50岁以上BMD水平采用T值评分,50岁以下BMD水平采用Z值评分。按照T值或Z值评分结果将所有研究对象分为骨量正常组、骨量减低组及骨质疏松组。通过卡方检验检查男女骨量减低及骨质疏松的发病率。采用SPSS 25.0软件进行统计分析。计量资料以均数±标准差(x±s)表示;两组间比较采用t检验,各年龄组间BMD值的比较采用方差分析,多重比较采用Bonferroni校正;采用卡方检验和Fisher确切检验分析不同年龄段骨量减低和骨质疏松患病率的差异;P<0.05为差异有统计学意义。
本研究最终共纳入1 551名受试者,其中男性924名,女性627名。男性和女性受试者的年龄、身高、体质量和BMI差异均有统计学意义(P<0.01);男性的腰椎和股骨颈BMD值也均高于女性,差异有统计学意义(P<0.05)(表 1)。

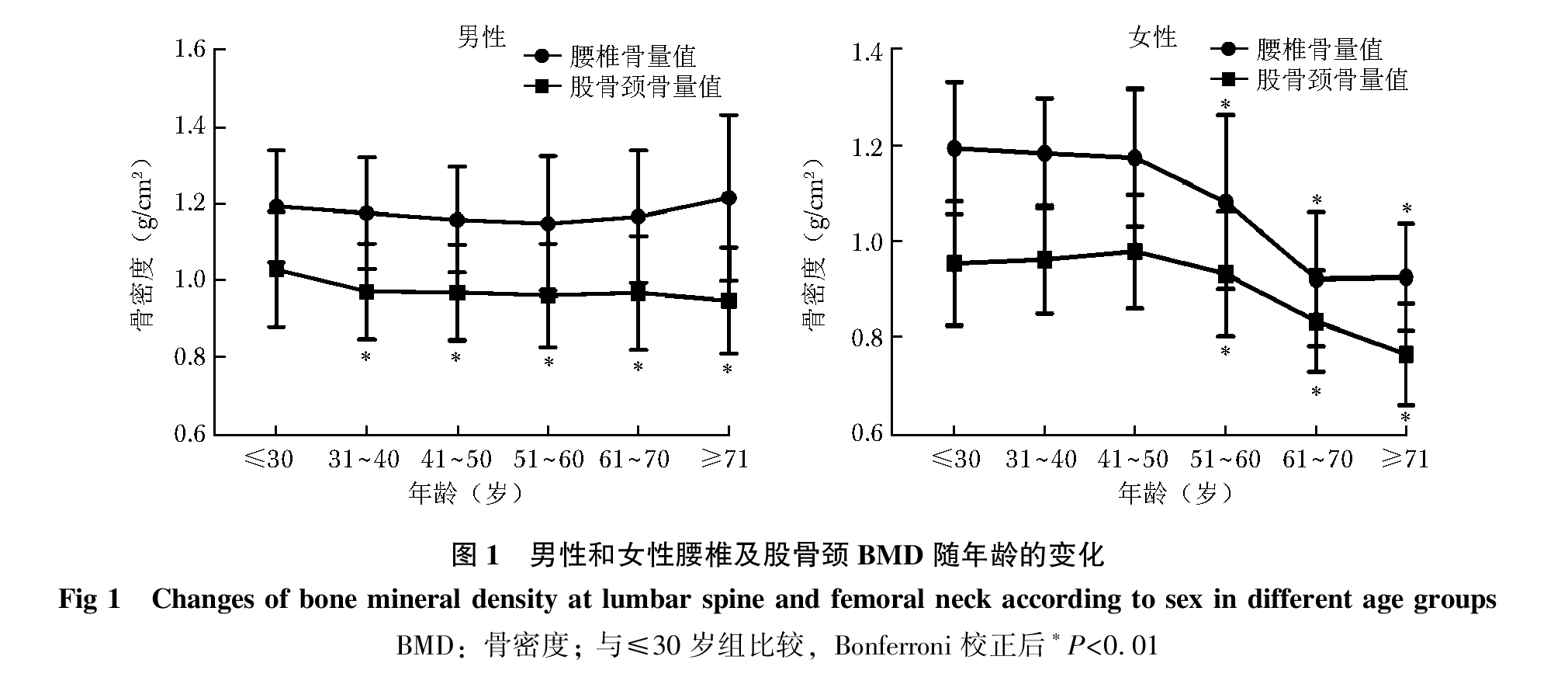
以10岁为一个年龄段,将受检人群分为6组(≤30、31~40、41~50、51~60、61~70、≥71岁)进行统计分析。男性股骨颈BMD在30岁前达到峰值,随着年龄递增,BMD缓慢下降(P<0.05);而腰椎BMD值并未随着年龄增加而呈现下降的趋势,甚至在60岁之后略有上升。女性腰椎和股骨颈BMD在50岁之前均处于平稳状态,而50岁之后,两者均急剧下降,尤其在50~70岁之间,下降趋势最为明显(图 1)。
根据腰椎BMD结果,受检人员中骨量减低165例,患病率为10.64%;骨质疏松23例,患病率为1.48%。根据股骨颈BMD结果,骨量减低患病率更高,而骨质疏松人数相对较少(表 2)。

根据女性腰椎及股骨颈BMD的变化趋势,将人群按年龄分为≤50岁、51~70岁、≥71岁三组,采用卡方分析,分别比较男性和女性不同年龄段腰椎和股骨颈骨量减低和骨质疏松的患病率。结果显示,在男性中,和≤50岁组比较,51~70岁组男性患骨量减低和骨质疏松的风险均增加(P<0.05);在女性中,和≤50岁组比较,51~70岁组和≥71岁组年龄段女性骨量减低和骨质疏松患病率增加更为显著(P<0.001)(表 3)。

骨量减低极其容易在“沉默状态下”发展为骨质疏松,具有慢性、潜在性、沉默进展的特点,一旦发展为骨质疏松,极其容易引起骨折,导致卧床及长期家庭护理,甚至死亡而造成家庭、社会负担,所以迫切需要调查研究,关注骨量减低。本研究显示在20~80岁年龄组腰椎骨量减低有165例,骨质疏松症23例; 股骨颈骨量减低有224例,骨质疏松症6例。骨量减低发生率随年龄增长而增高,无论男女均与年龄呈正相关,50岁以后检出率增幅加大。昆山地区人群存在一定独特性,加工及企业为主的地区,中青年人居多,工业为主基本无农业体力劳动,尤其是办公室一族,缺乏运动,喜爱喝咖啡、碳酸饮料,饮食不均衡,导致钙的吸收不足及丢失增多。而早期BMD检测,可使中青年人群早期认识到自身骨量变化,并通过改变生活方式,避免早期出现骨量丢失。同时早期预防骨量丢失比治疗骨质疏松更为重要,因为现在抗骨质疏松药物基本以控制骨量丢失为主,一旦骨量严重丢失或严重骨质疏松即使正规足疗程抗骨质疏松治疗也难以明显提高骨量。中华医学会建议骨质疏松药物干预对象的意见为:已有骨质疏松症(T值≤-2.5)或已发生过脆性骨折;或已有骨量减低(-2.5<T值<-1.0)并伴有骨质疏松危险因素者。所以在骨质疏松发生之前,即骨量减低就应该积极干预骨量丢失问题,预防骨量进一步早期或过早丢失,避免出现骨质疏松。张楠楠等调查显示:早诊断,早预防,合理饮食,适量运动,能使某些部位BMD增加1%~2%。早期可以通过改变生活方式及生活习惯、加强体育锻炼、健康饮食,任何时候开始运动对于维持骨量都具有积极作用,中年人的骨强度与肌力大体相平衡,骨骼系统内部以维护模式的骨重建为主,体育锻炼可以防止骨质丢失,预防和延缓骨质疏松症的发生。骨质疏松症因其没有明显的临床症状,而常常容易被人们所忽略,另一方面,由于对骨质疏松症认识的不足,人们普遍处于无防护状态。通过本次调查统计,发现现阶段昆山地区人群的骨量问题,给与宣传和指导,避免在“无意识状态”下发展为骨质疏松,早期控制为最佳措施。张亚军等认为,迄今为止,尚无绝对安全、有效的方法使已经疏松的骨质完全恢复到正常高质量的骨骼,而对骨质疏松的防治多数是到医院就诊的患者,已经出现严重骨质疏松甚至骨质疏松病理性骨折才就诊,延误了最佳的防治时机,而早期尚未出现严重症状者极少数到医院就诊和采取防治措施,因此,预防骨质疏松的健康教育不应局限于医院,应同时扩大到社区和学校、机关单位,从而引起社会的广泛关注,认识到在“中年期预防成年期疾病”的重要性,从而更有利于预防骨骼的健康。通过健康教育普及骨质疏松防治知识,改变不良的认知和行为方式对预防骨质疏松的发展和预防其并发症发生有着重要意义,通过早期体育锻炼提高骨骼力量,并且锻炼对骨骼性能的改善是单纯服用药物无法达到的。总之,早期对骨量的变化进行监测对骨质疏松症的预防是至关重要的,发现体内骨量减低时应及时采取干预措施,防止过早向骨质疏松方向发展,以达到早预防、早发现和早治疗的目的。



